

您也為了健康正在考慮要不要吃素嗎? 但是又怕會缺乏營養? 該如何額外補充呢?|李宜霖醫師|
2023-02-08
医学の軌跡|啥?! 正露丸原來剛開始不是做來治療腸胃炎的?!|李宜霖醫師
2023-02-24最近的新聞,中研院院士不幸因為大腸癌離世。每隔一段時間就會看到某些人因為大腸直腸癌而過世的新聞,這令人非常惋惜,主因在於大腸直腸癌是一完全可以預防的疾病。
有些疾病是可以預防的,例如,大腸直腸癌、胃癌。可以預防而沒有預防,最後演變成疾病,是一件令人惋惜的事。今天稍微複習一下,什麼樣的人需要開始做大腸鏡、哪些人可以稍緩。在談論之前,先看看為聽眾所準備的資料。
過往的資料(圖表)- 臺灣主要癌症死亡率與全世界大腸癌的發生率
過往的資料(圖表)-臺灣主要癌症死亡率與全世界大腸癌的發生率
以下這些圖表雖是比較舊的資料,但還是可以參考,數字會有些差異,但趨勢並沒有太大的改變。
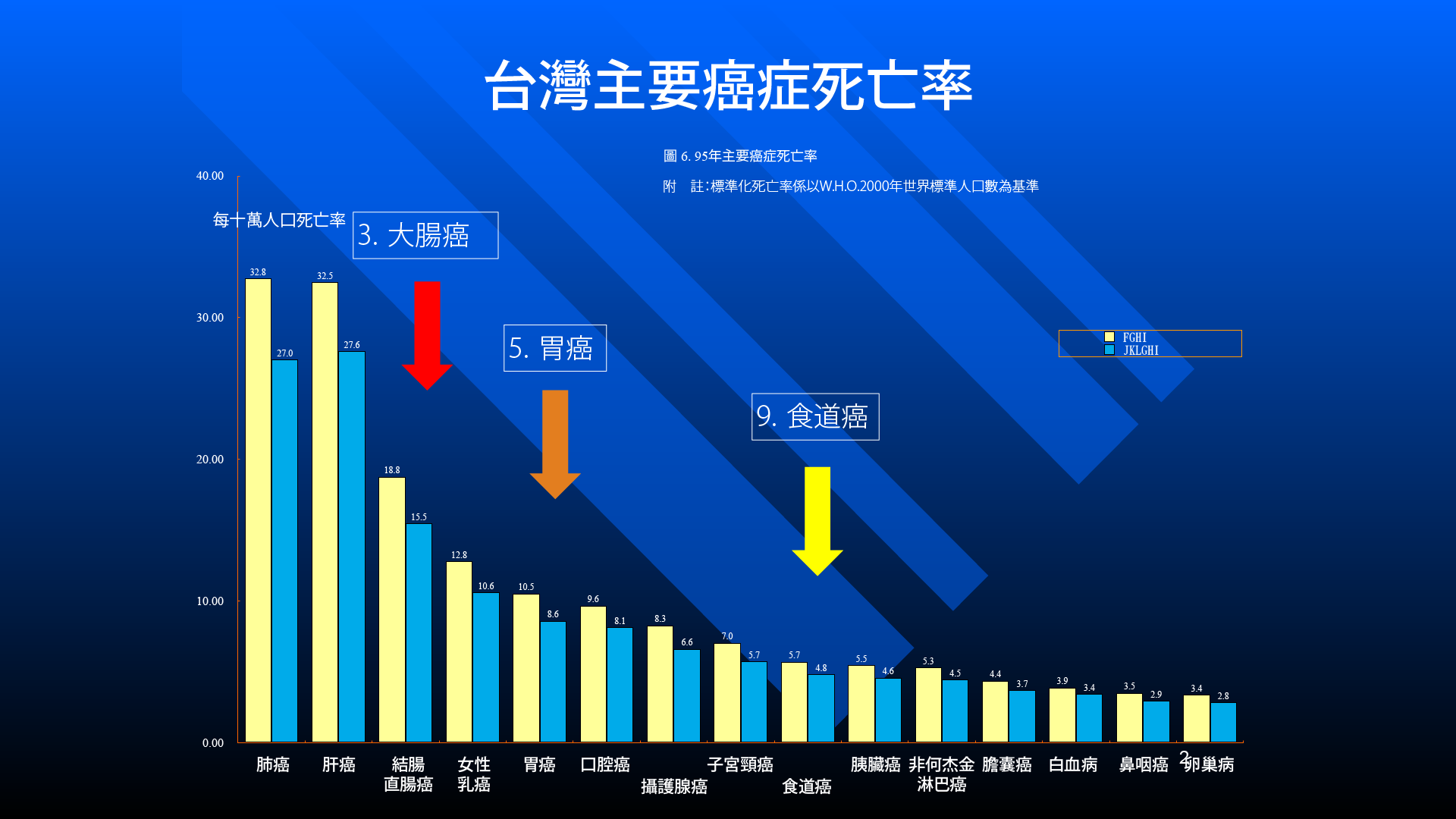
1、臺灣主要癌症死亡率
癌症是造成國人死亡的第一位。再分析癌症,這幾年來第一名都是肺癌,第三名是大腸癌、第五名是胃癌、第九名是食道癌,但最近食道癌愈來愈多,一直往上攀升。可以看見十大癌症,腸胃道占了3位,機率非常高。
但若以發生率而言,一直以來大腸癌發生率都是最高。對照圖片,大腸癌發生率(第一)雖然高,但死亡率(第三)相對可控。
還記得日本工藤老師在他的診所有一句箴言:『希望可以消滅大腸癌』。從過去的研究得知,大腸直腸癌是可以預防的,只有要有好的篩檢計畫,可以讓大腸癌的風險下降非常多,甚至可以清除掉大部分的大腸癌。
亞洲地區大腸直腸癌
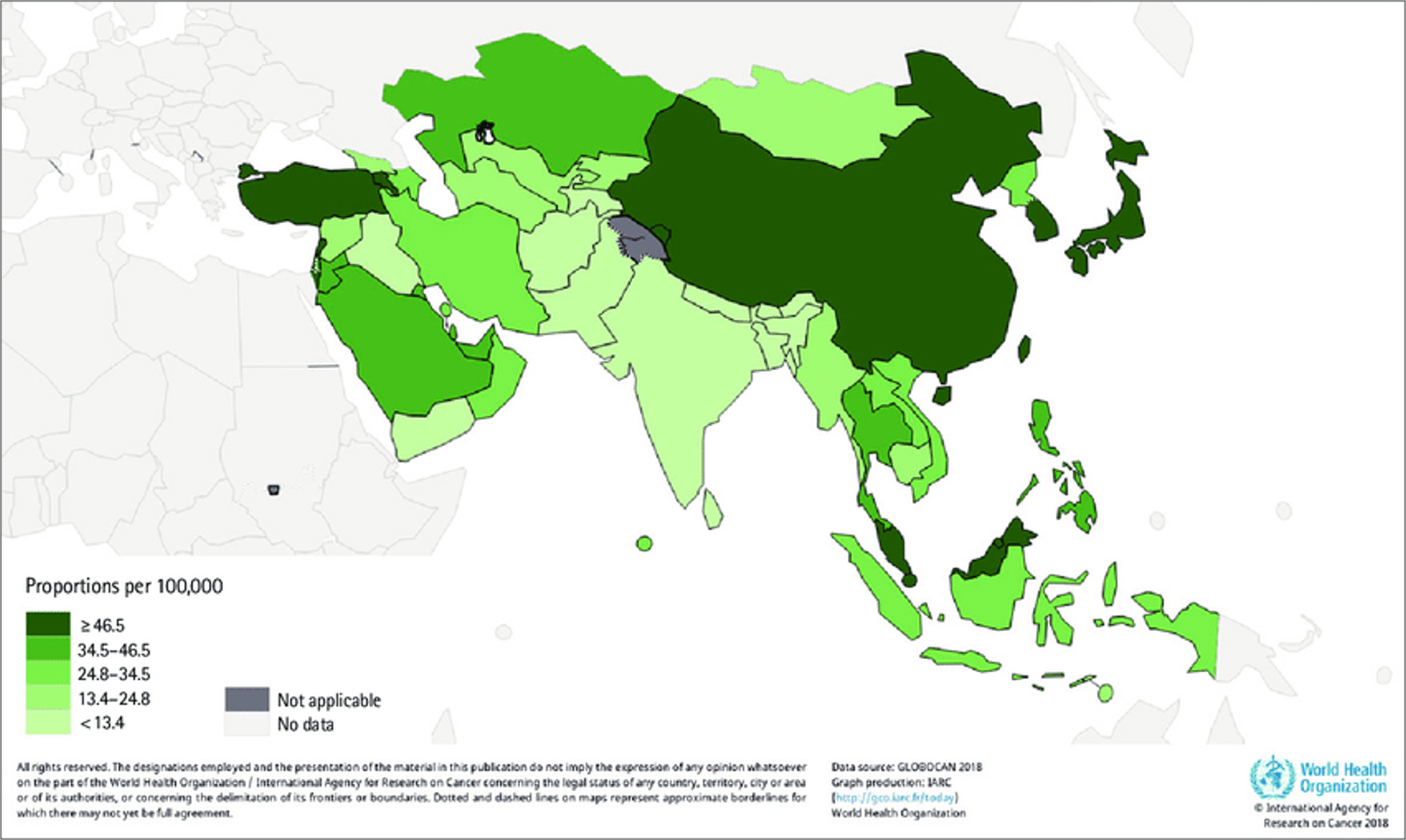
2、亞洲地區的大腸直腸癌
這是亞洲地圖,深綠色是大腸癌盛行率較高的區域,包括中國大陸、南韓、日本、臺灣、還有最左邊的土耳其。臺灣名列前茅。
全世界大腸癌發生率
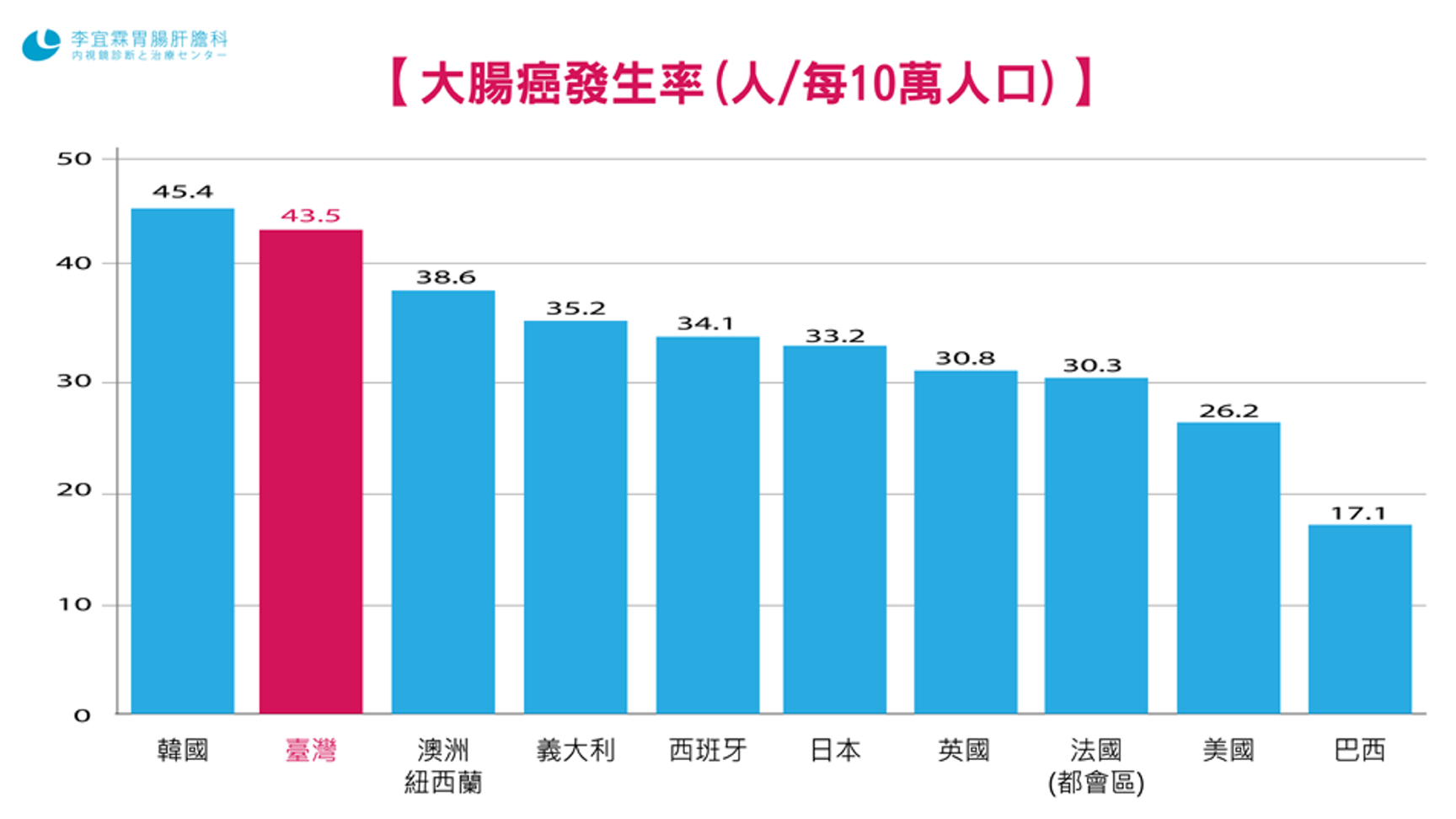
3、全世界大腸癌的發生率
這張圖是幾年前的資料,比較全世界先進國家大腸癌的發生率。第一名是韓國,臺灣和韓國是伯仲之間,不是第一、就是第二,每十萬人約40多人,日本每十萬人約33人、美國則不到30人。
對腸胃科醫師而言,大腸癌很重要:
一、人數多;
二、有相當程度的死亡率;
三、和全世界相較,臺灣名列前茅。
這是非常重要的訊息,更重要的訊息是,大腸直腸癌是可以預防的,它不像血癌、淋巴癌說來就來,不知如該何預防。
大腸直腸癌: 國人癌症發生率第一名
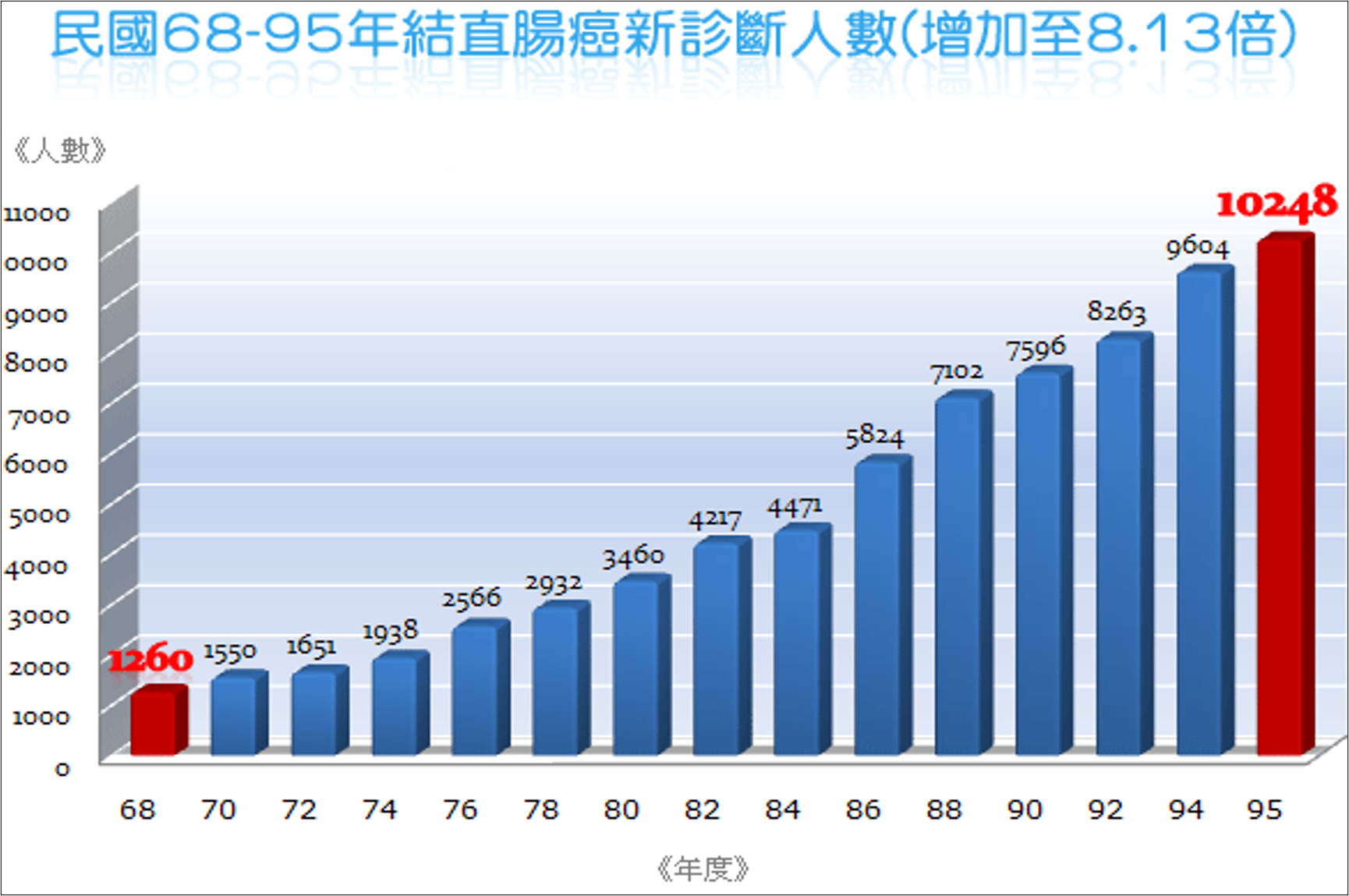
4、大腸直腸癌:國人癌症發生率第一名
這張統計圖並非最新(民國68~95年間),不過大家可以看見每年的趨勢往上攀升。以前一直認為大腸癌發生率要超過2萬人大概不容易,但現在已經接近2萬人。
全台大腸直腸癌發生率
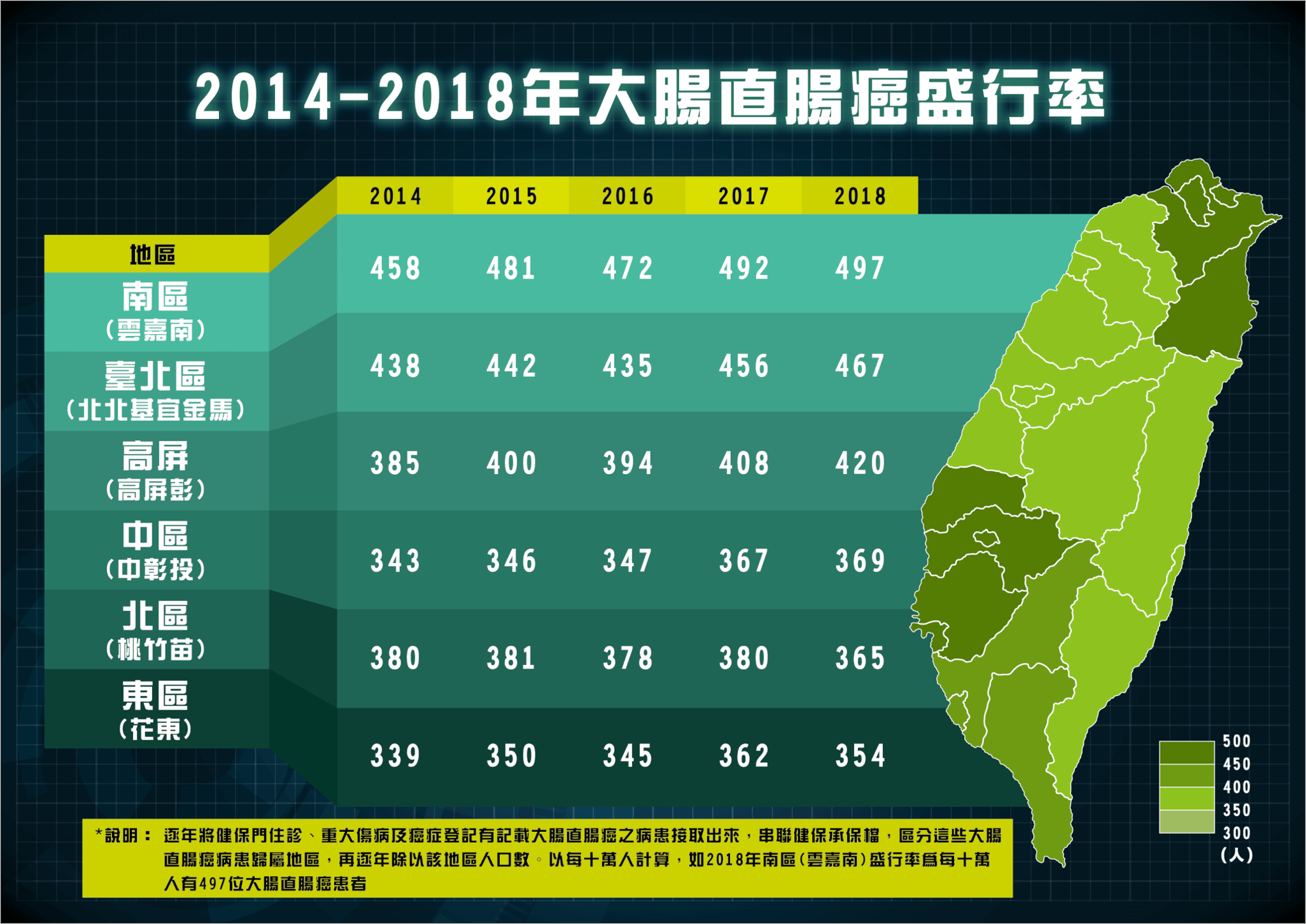
5、2014~2018大腸直腸癌臺灣各區的盛行率 (國健署資料)
南區的盛行率最高(雲林、嘉義、台南);北區(台北、新北、基隆、宜蘭)也高;花東相對比較低。每個地區也有逐年上升的趨勢。而死亡率,還是以雲嘉南這一帶最高。
我曾在嘉義長庚服務八年,看到這張圖感受很深。在南部鄉下地區比較沒有篩檢、健康檢查的觀念,很多都是已經很嚴重了才就醫。因此我認為,在醫療上我們還可以做得更多,幫助所有的民眾可以及早脫離大腸直腸癌的困境。
過往的資料(圖表)- 早期診斷、早期治療
剛剛先給大家看背景資料,大腸直腸癌這個疾病:1臺灣的問題很嚴重;2這個疾病是可預防的。
早期診斷、早期治療,腸胃道癌症更是如此。若是在零期就被診斷出來,預後非常好的,生命長短與正常人幾乎無異;若是在第四期被診斷出,5年存活率不到3成。因此要在大腸直腸癌尚未發生之前及早找出可能有的病變,防範於未然。
1、多數腸胃道癌症於早期並無症狀
要找到最早期的病灶,主要是靠篩檢,小顆瘜肉根本不會有症狀,自己無法得知腸道是否有東西。
2、定期接受篩檢:50~70歲每2年做一次糞便潛血檢查
政府有『糞便潛血』的篩檢計畫:
A、歐美的經驗:每1~2年做一次糞便潛血,可以降低大腸癌死亡率18~33%。
B、臺灣從民國93年起開始進行,民國99年開始全面推廣糞便潛血篩檢,對象是55~75歲。每2年做一次,發現有糞便潛血,就做大腸鏡。
糞便潛血檢查的成本低、可以進行大規模篩檢、也不需要很多人力,缺點是精準確率不到3成,這也早先利用傳統化學法檢測遭人詬病的原因。但現在臺灣用的是『免疫分析』(敏感度高達79%、精確度94%)。意思是,驗到的一定是人的血,即使吃了豬血、帶血牛排,消化不完全的血由糞便排出,免疫分析也驗不到(因為那不是人的血)。但,糞便潛血陽性一定是大腸癌嗎?不一定。
C、發現糞便潛血陽性:約40~50%可以在大腸鏡裡發現大腸息肉,1/20可能是大腸腫瘤。所以只要發現瘜肉,儘早把它處理掉。
糞便潛血檢查對政府大規模篩檢而言是非常優質的檢查,但對個人而言並不夠精確(敏感度與特異性),而且有時候無法發現存在的瘜肉。
D、早期大腸癌
早期瘜肉,可以利用內視鏡黏膜切除術(EMR)或內視鏡黏膜下剝離術(ESD)直接切除,5年存活率超過90%以上。
3、高危險群及家族病史者應及早接受檢查
若屬於高危險群,就要更積極地篩檢,而不是只靠政府。
A、飲食與環境因素 — 自己可控制的因素
˙高脂肪食物,特別愛吃紅肉,這已被證實與大腸癌有直接相關。
˙低纖維飲食
˙菸酒
˙維生素D與葉酸與不足,但這比較難定義。
B、遺傳與疾病因素 — 不可抗拒的因素
˙直系血親有大腸癌病史
父母其中一人有大腸癌,子女比一般人多3倍機率;兩人都有,為9倍。
˙FAP:家族性多發性腺瘤
在很年輕的時候就要開始、也要更積極篩檢。門診病人有此家族史, 十幾歲就長很多瘜肉。
˙個人有腺瘤adenoma病史。曾經長過,以後再長的機會比較高。
˙發炎性腸炎:潰瘍性結腸炎、克隆氏症。
如果不是屬於高危險群,至少要跟著政府的腳步做糞便潛血篩檢,但若是屬於高危險群,可以直接做大腸鏡檢查。
4、臺灣的篩檢政策是否足夠?
先借鏡國外經驗。
美國國土很大,聯邦政府的政策仍以糞便潛血為主,但有些比較有錢的城市,例如,紐約市,他們認為光做糞便潛血並不足夠,大腸鏡才是最有效、最直接的篩檢方式,希望可以讓民眾直接做大腸鏡。
但是政府的資源仍是有限,所以有些”優先順序”:
˙大腸鏡是一高度技巧的檢查,沒有那麼多的專科醫師可以做。
˙做大腸鏡所費不貲,財政需足以支付費用。
從2003年開始積極與醫師合作並建立轉介系統。其轉介族群的優先順序依序為:
˙有出現症狀者:有直腸出血/且有貧血的人
˙FOBT(糞便潛血定量免疫法)呈陽性反應
˙有出現症狀(例如,排便習慣改變)但沒有出血或阻塞者
˙有大腸癌(結直腸癌)腫瘤的家族史
˙50~75歲,無症狀且從未做過大腸鏡者
有篩檢計劃的差別
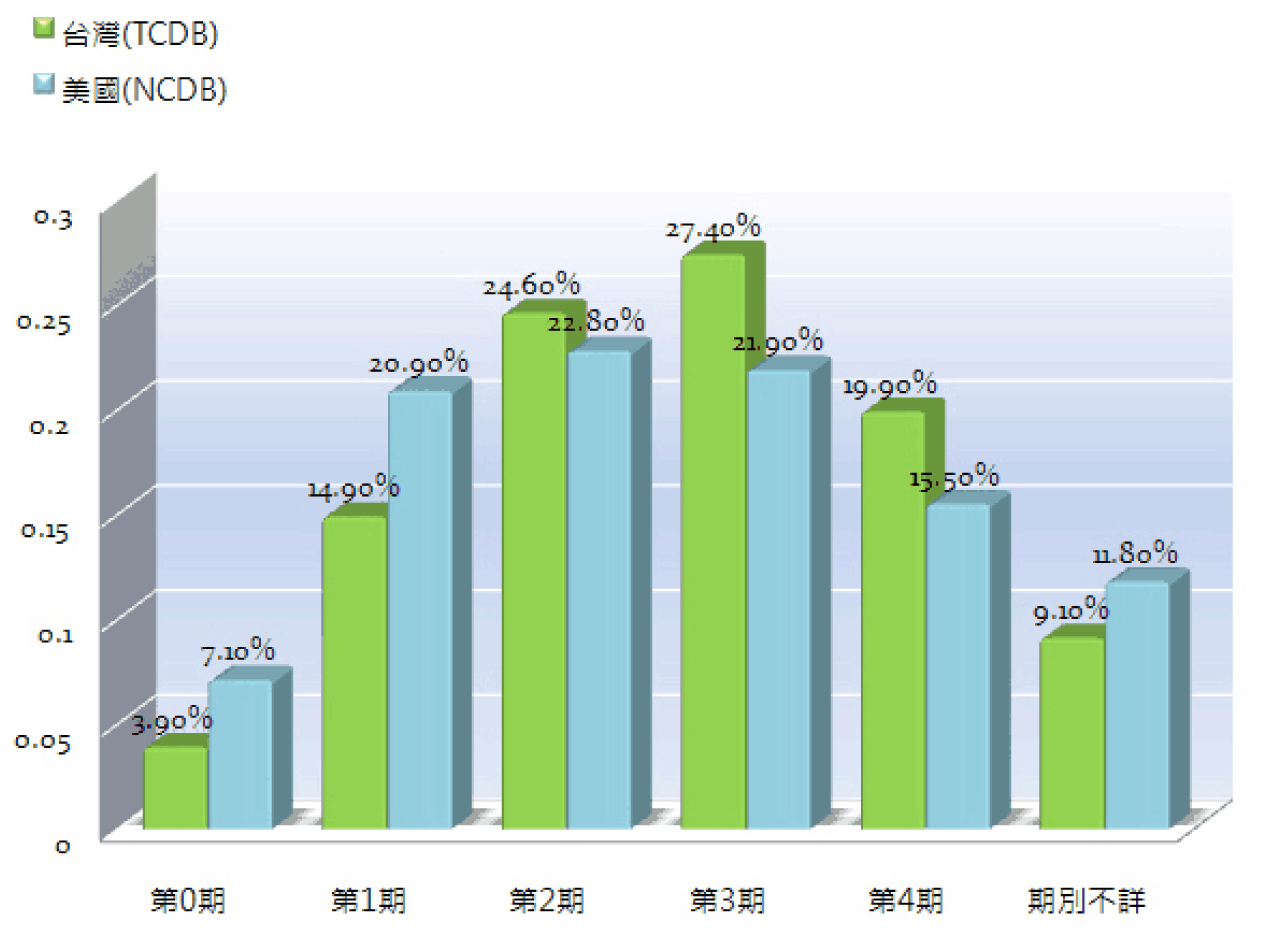
5、有篩檢計畫的差別
這是一個大腸直腸癌照護網抓下來臺灣和美國的比較圖,綠色是臺灣,藍色是美國。雖然是舊資料,但還是給大家參考,有篩檢計畫和沒有篩檢計畫是有差別的。
這張圖告訴我們,當時臺灣的篩檢計畫還不是很完善,找出來的大部分是第三期、第四期,可能是已經有症狀、不舒服了才找出來;反之,有篩檢計畫(例如,糞便潛血檢查),找到較多的是零期、一期、二期。
不論是何種篩檢計畫,只要有篩檢計畫在運行,找到大都是早期的,若等到有症狀再去看病,檢查到的大都是第三、第四期。愈早診斷出來,預後愈好、花費愈少;愈晚診斷出來,治療效果愈差、較差的生活品質。
臺灣大腸癌的盛行率比美國高,檢查費用相對低、檢查品質更好,大腸癌的篩檢計畫理應更積極才對。
那麼,是不是要等到50歲才開始做?
去年WHO建議把大腸篩檢的年齡層,從50歲降到45歲。而臺灣的盛行率在全世界名列前茅,應該要更早開始。就個人的觀點,臺灣人40歲就應該開始。
臺灣號稱是醫療資源豐富的地方,但是經常發生令人遺憾的事情。腸胃疾病的預防,並非需要非常嚴格的飲食限制,但只要有做好篩檢計畫,可以防範很多疾病的發生。一般人的大腸癌預防,可以根據政府的政策執行篩檢,或者自行每5~10年做一次大腸鏡,這些都是不錯的選擇。若屬於高危險群,可以更積極的做大腸鏡篩檢。做好篩檢計畫,就能減少憾事發生。





